WHAT IS DIABETES? 糖尿病について
どんな病気?
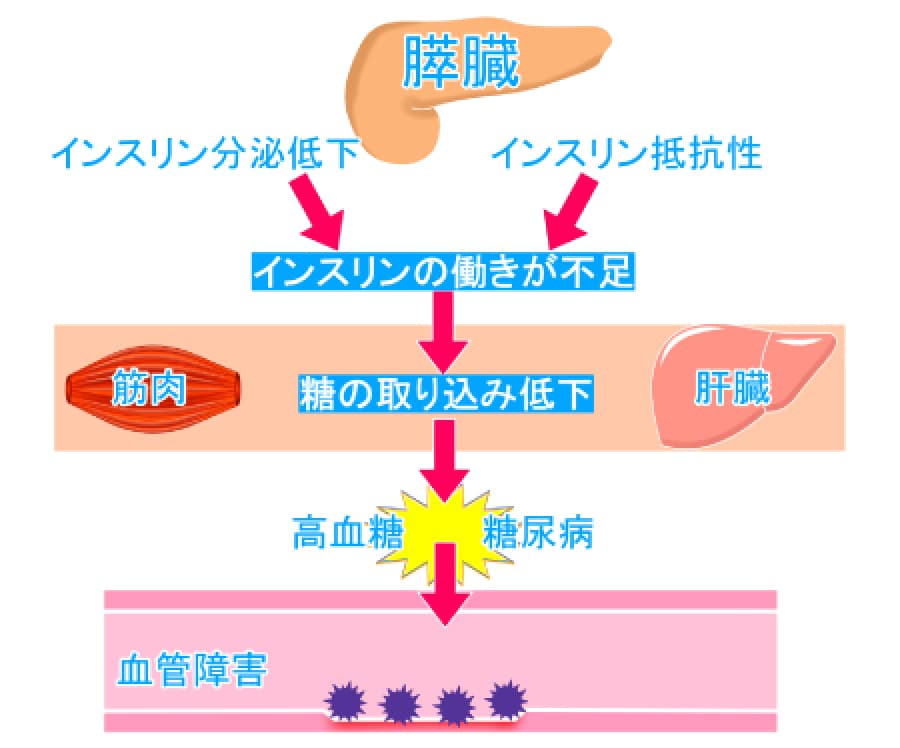
日常生活のエネルギー源であるブドウ糖が、エネルギーを必要としている細胞にうまく運ばれないため、ブドウ糖が血液中に過剰に残ってしまう状態(高血糖)です。
血糖値とは血液中のブドウ糖濃度のことで、健康であれば膵臓から分泌されるインスリンが血液中の糖分を組織や細胞に取り込ませることで上昇した血糖値を下げますが、糖尿病はそのシステムが鈍くなった状態です。
また、血液中のブドウ糖が多くなるので、尿中にも糖が増加します。
高血糖が何年間も高いままで放置されると、血管が傷つくことで生じる網膜症、腎症、神経障害といった細小血管による障害や、脳卒中、狭心症、心筋梗塞といった大血管による障害、いわゆる糖尿病の合併症につながります。
糖尿病は、現在、国民の5人に1人以上は患者か、または予備軍と言われています。
発症早期から治療介入することで、このような合併症を予防できるため、早期からの治療が推奨されています。
糖尿病は完治しないものの、良好な血糖管理を行うことで糖尿病でない方と同等の日常生活を送ることが可能であり、早期発見と早期治療が重要です。
原因
ここでは、全糖尿病患者の9割以上を占め、一般的に糖尿病と言われる2型糖尿病について説明します。
原因には、環境的要因と遺伝的要因の2つがあります。
環境的要因
日常の生活習慣は、糖尿病の発症に影響を及ぼします。
肥満、運動不足、過度の飲酒、過食と間食、加齢、ストレスなどの要因があります。
過去に肥満であった人も要注意です。
遺伝的要因
日本人は欧米人と比較するとインスリンの分泌量が少なめで、特に食後血糖値を下げるためのインスリンの分泌量が少ないことから、食後血糖値が上がりやすいため糖尿病になりやすいと言われています。
また、家族(親や兄弟、姉妹)に糖尿病の人がいる場合には、同じ体質や遺伝子を受け継いでいる可能性があり、要注意です。
しかし、家族に糖尿病の人がいる場合でも、必ず糖尿病を発症する訳ではありません。
糖尿病の種類
1型糖尿病
インスリンを作る細胞がウイルス感染などを契機に破壊されるため、体内のインスリンの分泌量が絶対的に不足して発症します。
2型糖尿病
運動不足や糖質の過剰摂取などの生活習慣の乱れのためインスリンの働きが悪くなる、遺伝でインスリンが出にくい体質を持つ、といった環境的な遺伝的な条件が組み合わさって発症します。
本邦の糖尿病患者の約95%は、この2型糖尿病です。
その他
遺伝子異常や特殊な病気(内分泌疾患や膵疾患、ウイルス感染など)、あるいは薬剤、化学物質の影響などが原因で発症する、二次性糖尿病があります。
さらに、妊娠中に高血糖を来たし糖代謝異常の状態となる、妊娠糖尿病があります。
妊娠糖尿病は、完全なる糖尿病ではありませんが、産後将来的に糖尿病を発症する可能性が高いと言われています。
糖尿病の症状
糖尿病の自覚症状には、高血糖によるものと、それに併発した合併症によるものがあります。
インスリンの作用またはインスリンの分泌低下が起こると血糖値が高くなり、体内の水分や塩分を体外へ尿として出そうとします(多尿)。
すると、体内では細胞の水分を血液中に移動させて、血管内の水分を補おうとするため、細胞が脱水状態となります。
そのため、喉の渇きから水分をよく摂取するようになります(口渇および多飲)。
また、脱水による皮膚の乾燥を認めたり、さらにはインスリンの分泌が高度の障害されると細胞へブドウ糖を取り込む働きが悪くなるため、体重が減少してしまいます(皮膚乾燥および体重減少)。
これらの症状は、血糖値がかなり高くならないと出ないことが多いため、糖尿病を発症していることに気が付かない人も多いのが現状です。
糖尿病の検査項目
問診による経過や臨床症状の確認以外に、糖尿病の診断は血液検査による評価が必要です。
主に、次の3項目が重要です。
空腹時血糖値健康な人では、朝食前の血糖値が1日の中で最も低いとされています。
最後の食事から10時間以上空けて測定するため、一般的には前日夜9時以降絶食として、翌朝食前に採血します。
臨時血糖値食事の時間(食前、食後など)に関係なく、1日のどこかで測定した血糖値です。
HbA1c(NGSP)過去1~2ヶ月の血糖を反映する指標です。
75gOGTT
糖尿病を最も確実に診断できる検査です。
ただし、明らかに血糖値が高いことが予測される場合は禁忌ですので、空腹時血糖値または随時血糖値を確認します。
早朝の空腹時血糖値を測定後、75gのブドウ糖溶液を飲用し、30分後、60分後、90分後、120分後の血糖値を一般的に測定します。
このとき、糖尿病の診断には、空腹時血糖値と120分後の血糖値を使用します。
30分後、60分後、90分後の血糖値は診断には必須ではありませんが、境界型、いわゆる糖尿病予備軍の人を見出すのに役立ちます。
これらの検査において、随時血糖値が200mg/dL以上、空腹時血糖値が126mg/dL以上、75gOGTT 120分値が200mg/dL以上、HbA1c(NGSP)が6.5%以上、のどれかを満たせば、「糖尿病型」と診断します。
さらに、「糖尿病型」の基準の組み合わせで、最終的に糖尿病かどうかの判定を行います。
空腹時血糖値が110mg/dL未満、かつ75gOGTTで120分値が140mg/dLであれば、「正常型」と判定されます。
「糖尿病型」でも「正常型」でもない血糖値であった場合は、「境界型」と判定されます。
糖尿病の治療内容
糖尿病は、早期発見および早期治療、そして治療の継続が重要です。
健診などで糖尿病を指摘された場合における軽度の糖尿病の初期治療は、投薬での治療を開始する前に、まず生活習慣の見直しを行います。
そして、食事療法と運動療法を組み合わせながら血糖値の改善を図ります。
糖尿病の初期では、食後の血糖値だけに異常がみられることが多いです(食後高血糖)。
この早い段階から食事療法と運動療法を開始し、良好な血糖値を維持することにより、疾病の進展や合併症を防ぐことができます。
糖尿病は、治療を放置したり発見が遅れたりして合併症が出現してしまうと、生活の質の低下につながり、失明や透析などを来しかねません。
食事療法
最も効果的で重要な治療方法です。
適切な分量で、必要とする栄養を摂取できるように管理します。
特に、食べてはいけない食物があるわけではないですが、外食や間食、アルコール等は1日に摂取するエネルギー量が過剰になりやすいため、注意が必要です。
医師と相談のうえ、バランスの良い食生活を心掛けましょう。
以下にポイントを挙げます。
- 1. 腹八分目とする。
- 2. 食品の種類はできるだけ多くする。
- 3. 動物性脂質(飽和脂肪酸)は控えめにする。
- 4. 食物繊維を多く含む食品(野菜、海藻、きのこなど)を摂る。
- 5. 朝食、昼食、夕食を規則正しく摂る。
- 6. ゆっくりよく噛んで食べる。
- 7. 糖質を多く含む食品の間食を避ける。
運動療法
食事療法と同様に基本となる治療方法です。
運動をすることで、ブドウ糖や脂肪酸の体内での利用を促進させ、血糖値の低下およびインスリン抵抗性の改善を図ります。
ただし、運動が禁止または制限される場合もありますので、運動の種類や時間・回数など、医師と相談のうえ適切な運動を心掛けましょう。
運動療法を禁止あるいは制限した方がよい場合
- 1. 糖尿病の血糖管理が極端に悪い場合(空腹時血糖値250mg/dL以上、または尿ケトン中等度以上の陽性)
- 2. 増殖前網膜症以上の場合
- 3. 腎不全の状態にある場合
- 4. 虚血性心疾患や心肺機能に障害のある場合
- 5. 骨、関節疾患がある場合
- 6. 急性感染症
- 7. 糖尿病壊疽
- 8. 高度の糖尿病性自律神経障害
薬物療法
食事療法、運動療法を行っているものの、血糖管理が不十分であるときに薬物療法を検討します。
糖尿病治療薬には、作用機序の観点からインスリン分泌促進系、インスリン分泌非促進系、インスリン製剤の3種類に大きく分けられます。
また、投与方法の観点からは、経口薬療法と注射薬療法に分けられます。
患者さんの病態および糖尿病合併症の有無、薬剤の作用特性などを考慮し、さらにはできるだけ低血糖を起こさないよう、医師と相談のうえ薬剤の種類や量を使用しましょう。
薬物治療開始後は一生続けないといけない?
薬物治療の継続については、糖尿病の種類によって変わります。
1型糖尿病では、膵臓からインスリン分泌が少なくなる、または枯渇してしまうため、インスリン治療を中心とした薬物治療を継続する必要があります。
インスリンは生命の存続に不可欠です。
一方、2型糖尿病では、必ずしも薬物治療の継続となる訳ではなく、日常の生活習慣の改善や、運動療法、食事療法を遵守することで、インスリンや飲み薬を減量、中止できる可能性があります。
しかし、2型糖尿病でも長期にわたって罹患し、血糖管理の悪い期間が続くと、膵臓からのインスリン分泌は低下、または枯渇することもあります。
そのため、薬物治療の中止は、膵臓からきちんとインスリンが分泌されていることを前提とします。
また、当クリニックでは患者様のお薬にかかる負担額を軽減するため、院内処方をおすすめしています。
ぜひご活用ください。
インスリンについて
健常者のインスリン分泌は、主に肝臓での糖産生を調節して空腹時血糖値を制御する「基礎インスリン分泌」と、食事によるブドウ糖やアミノ酸刺激による食後血糖を制御する「追加インスリン分泌」からなっています。
インスリン注射は、膵臓からインスリン分泌が低下・枯渇している人には欠かせません。
ゆえに、1型糖尿病では必要不可欠です。
2型糖尿病でも、インスリン分泌が枯渇・低下しているとき、内服薬を使用していても血糖管理が不良のとき、急性の糖代謝失調(ケトアシドーシスや高血糖高浸透圧症候群など)に陥ったとき、腎臓や肝臓の機能が低下しているとき、などに必要です。
インスリン製剤の特徴を理解し、患者さんの症状、食事時間と摂取量、他疾患の治療状況(ステロイド使用中や膵臓疾患術後)などを考慮し、作用が発現する時間や持続する時間の異なる注射を組み合わせて治療します。
超速効型インスリン製剤
皮下注射後の作用発現が速く、最大作用時間が短い(約2時間)のが特徴です。
食直前の投与で食事による血糖値の上昇を抑えます。
速効型インスリン製剤
レギュラーインスリンとも呼ばれ、皮下注射のほかに筋肉内注射や静脈内注射が可能です。
皮下注射の場合、作用発現まで30分程度の時間を要し、最大効果は2時間後、作用持続時間は約5~8時間です。
食前の投与で食事による血糖値の上昇を抑えます。
中間型インスリン製剤
持続化剤として硫酸プロタミンを添加したもので、作用発現時間は約1~3時間、作用持続時間は18~24時間です。
混合型インスリン製剤
超速効型または速効型インスリンとそれぞれの中間型インスリンを、様々な比率であらかじめ混合したもので、超速効型または速効型インスリンと中間型インスリンのそれぞれの作用発現時間に効果が発現し、持続時間は中間型インスリンとほぼ同じです。
持効型溶解インスリン製剤
皮下注射後緩徐に吸収され、作用発現が遅く(約1~2時間)、ほぼ1日にわたり持続的な作用を示すのが特徴です。 不足している基礎インスリン分泌を補充し、空腹時血糖値の上昇を抑えます。
配合溶解インスリン製剤
超速効型インスリンと持効型溶解インスリンを混合したもので、超速効型インスリンと持効溶解型インスリンのそれぞれの作用発現時間に効果が発現し、作用時間は持効溶解型インスリンとほぼ同じです。
低血糖について
血糖値が低くなりすぎる状態のことを低血糖と言います。
一般的には70mg/dL未満です。
内服薬やインスリン注射で治療している患者さんで、血糖値が改善してきて相対的に治療薬の量が多くなった、治療薬の量は変わらないけれど食事の量が少ない、治療薬を間違って多く服用した、運動量や活動量が多くなった、といった場合などで起こります。
症状
低血糖の症状は、強い空腹感から始まり、冷汗、手指のふるえ、動悸、不安などが見られます。
さらに、血糖値が下がると、眠気、強い脱力感、めまい、集中力の低下などが見られ、重症になると痙攣、意識消失、昏睡に陥るといった生命の危機となります。
また、糖尿病合併症(特に神経障害)の進行した方は、自律神経の障害により、本来出現する低血糖症状が出現しないので注意が必要です(無自覚性低血糖)。
対処方法
低血糖の症状を自覚したら、予め医療機関より渡されたブドウ糖や、糖分の入った食物、飲料水をすぐに摂取します。
普段より手の届くところに置きましょう。
また、膵臓からのインスリン分泌が低下、枯渇していて血糖推移が不安定な患者さんでは、急に意識を失うような低血糖を起こす可能性もありますので、家族や知り合いに低血糖について知っておいてもらうことが望ましいです。
なお、糖尿病で治療薬による管理をしていることを示すカードがありますので、出かける際は身に着け、重症低血糖が起こった際はすぐに医療機関を受診できるよう備えましょう。
インスリンポンプ療法(持続皮下インスリン注入療法:CSII)
概略
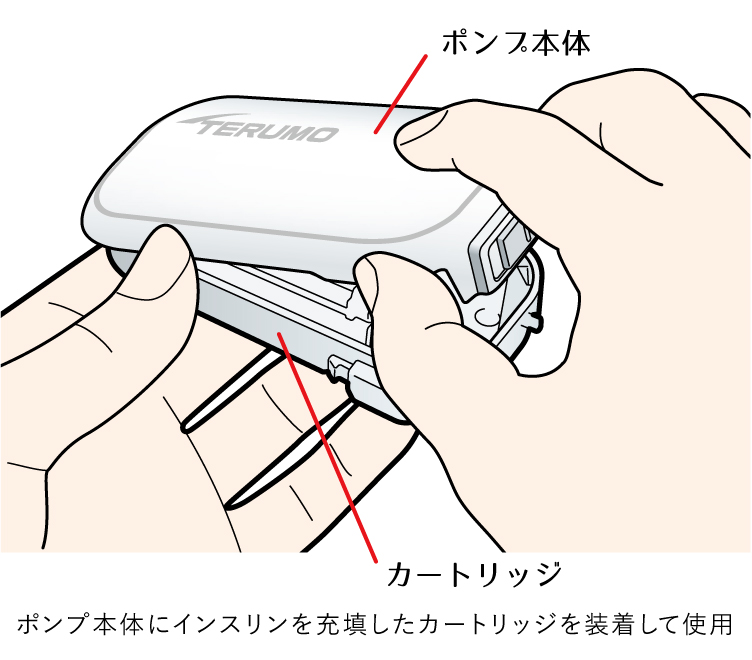
インスリンポンプ療法とは、持続皮下インスリン注入療法(CSII:Continuous Subcutaneous Insulin Infusion)とも呼ばれます。電動式の携帯型ポンプを使用し、超速効型インスリン製剤のバイアルをポンプ本体に固定してチューブをつなぎ、そのチューブを皮下に挿入してインスリンを注入します。
時間帯毎にインスリン単位を設定して24時間連続して自動的に注入され(基礎インスリンの役割)、食事の際にはボタン操作でインスリン単位を設定し、手動で注入します(追加インスリンの役割)。当法人で導入しているインスリンポンプの一部をご紹介します。
【パッチ式インスリンポンプ MEDISAFE WITH(メディセーフ ウィズ)】
インスリンを入れたポンプを直接お腹などに貼り付け、皮下にインスリンを注入する医療機器です。ポンプの操作はリモコンで行います。

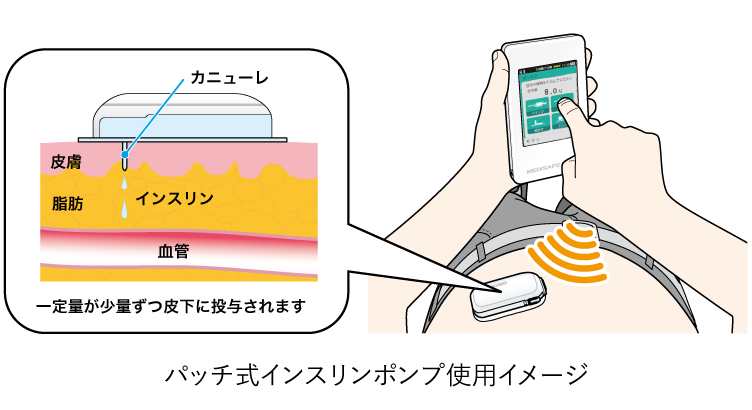
出典:テルモ株式会社HP
患者さんの希望や状態に合わせたインスリンポンプが選択可能ですので、主治医へ適宜ご相談下さい。
対象
主に1型糖尿病の方が対象となりますが、妊娠中もしくは妊娠前の血糖管理で使用する場合もあります。
病態としては、高血糖と低血糖を繰り返すなど血糖推移が不安定(ブリットルパターン)である場合、暁現象※が顕著である場合、無自覚性低血糖が頻回に起こる場合、必要インスリン量が少ない場合(1日あたり20単位以下)、ライフスタイルに変化が多い(シフトワーク、出張が多い)など、インスリンペン型注入器での血糖管理が困難な場合となります。
※暁現象:夜間の血糖変動を見ると、深夜3時頃から朝方にかけて、血糖値が自然に上昇することがあります。これは、成長ホルモンは夜間の早い時間帯に分泌のピークがあり、3~5時間の時間差で血糖値を上昇させるためです。インスリンペン型注入器では、暁現象による血糖上昇を抑えることができませんが、インスリンポンプ療法では可能となります。
メリット
インスリンペン型注入器では外出時の注射の際に人目を気にしなくてはいけませんが、インスリンポンプは簡単な操作で人目を気にせずにインスリン注入ができます。
また、時間帯ごとにインスリン注入量を変更できるため、より生理的な分泌に近いインスリン分泌パターンを維持することができます。さらに、食事の種類や食べ方に応じた追加インスリンの注入方法の選択ができます。
ただし、3日に1度、注入セットとインスリンリザーバーを新しいものに交換する必要があります。
持続血糖モニタリングシステム:FreeStyleリブレ

組織間質液中のグルコース値を記録するセンサー(右図1)と、その測定値を読み取り表示するリーダー(右図2)から構成される、グルコースモニタリングシステムです。
500円玉くらいの小型のセンサーを上腕後部(二の腕の裏側)に装着することで、センサー中心部に取り付けられた極細のフィラメントを皮下に挿入し、グルコース値を毎分測定します。センサーは最大14日間まで装着可能です。
ただし、あくまでも本来の血糖測定は手指穿刺による確認ですので(FreeStyleリブレのセンサーの測定は、血液ではなく間質液のグルコース濃度です)、FreeStyleリブレはその補助的な位置付けとして考えましょう。


出典:アボットジャパンHP
メリット
装着時に痛みはほとんど感じることはなく、入浴やシャワーも防水仕様のため可能です。
また、リーダーをかざし、ワイヤレスでセンサーをスキャンすることで血糖値が表示されるので頻回の手指穿刺は不要であり、さらに低血糖を確実に把握し、現在や過去の血糖値を即時に確認することができます。
測定データは一目でわかるグラフで表示され、見やすく操作しやすいタッチスクリーンです。
対象
インスリン製剤の自己注射を1日に1回以上行っている方が保険適用の対象となります。
合併症
糖尿病は動脈硬化性疾患の危険因子であり、糖尿病に移行する前の「境界型」の時点でもリスクが増加します。
さらに、喫煙をしていたり、メタボリックシンドローム(腹部肥満、脂質異常症、高血圧症、耐糖能異常)を合併すると、リスクは増大します。
冠動脈疾患(心臓疾患)
糖尿病患者さんが冠動脈疾患を起こすリスクは高く、欧米では糖尿病患者さんの40~50%で心筋梗塞が直接死因となっています。
糖尿病患者さんでの急性心筋梗塞では、胸痛などの症状がはっきりしないこともあり(無症候性心筋梗塞:神経障害の進行時)、発症時に冠動脈の多枝病変を有していたりと、すでに病変の進行した例も多く、心不全や不整脈も起こしやすいです。
脳血管障害(脳疾患)
脳出血よりも脳梗塞が多く、糖尿病は脳梗塞の独立した危険因子で、糖尿病でない方の2~4倍と高頻度です。
また、糖尿病患者さんの半数に高血圧症を合併していると言われます。
そのため、脳血管障害の予防には、早期から血糖管理を良好な状態で行い、高血圧症の治療を十分に行う必要があります(目標値:130/80mmHg未満)。
末梢動脈疾患(PAD)
糖尿病患者さんの下肢に10~15%と高頻度に合併します。
下肢の身体所見としては、冷感、間欠性跛行(しびれや疼痛のために自宅から最寄り駅までの500m程度の距離を休み休みでないと歩けない)、安静時の疼痛、皮膚潰瘍等がないかを確認します。
糖尿病患者さんのPADは、膝下に病変が多いのが特徴です。
糖尿病性腎症
糖尿病性腎症は、腎臓の糸球体血管に糖尿病網膜症で観察されるものと類似の血管変化が起こり、腎機能が障害されます。
腎臓の糸球体の機能あるいは組織変化は、一般的に「尿中アルブミン排泄量の増加」として捉えられます。以下に糖尿病性腎症の病期分類をお示しします。

出典:日本糖尿病学会 編・著 糖尿病治療ガイド2020-2021
随時尿で30mg/g・Cr未満が第1期(腎症前期)とし、これを超えると腎臓に機能あるいは組織障害があるとされ、第2期(早期腎症期)へ移行します。さらに、300mg/g・Cr異常になると、尿定性検査における尿タンパク持続陽性状態となり、第3期(顕性腎症期)へ移行します。eGFR値が30mL/分/1.73m2未満となると、尿アルブミン値あるいは尿タンパク値に関わらず第4期(腎不全期)となります。
糖尿病性腎症の進展予防には、肥満是正、禁煙とともに、厳格な血糖、血圧、脂質管理が最も重要です。また、早期の介入によって改善も期待できますので、外来受診時は医師と相談のうえ、定期的に「尿中アルブミン排泄量」を確認し、早期発見を心がけるようにしましょう。
糖尿病網膜症
糖尿病網膜症では、血管壁細胞の変性や血液成分の漏出が原因で、初期には、眼底の出血、白斑、網膜浮腫が発症します。高度に進行すると、黄斑症を起こしたり、網膜や硝子体内に新生血管が生じ、硝子体出血や網膜剥離を起こして、視力障害に陥ります。病期(Davis分類)は、以下の4期に分類されます。
Ⅰ.網膜症なし Ⅱ.単純網膜症 Ⅲ.増殖前網膜症 Ⅳ.増殖網膜症
ⅠおよびⅡは血糖管理、高血圧症の治療などで内科的治療を行います。それにより、ⅢおよびⅣへの移行を阻止、または遅延させることができます。Ⅲ以降では眼科医の診療が必須となります。糖尿病診断時には、眼科受診の指導をいたします。
また、以下のような手帳を活用することにより、内科医と眼科医で情報共有ができるようになりますので、ぜひご活用下さい。

